Osierdzie (pericardium) to cienka powłoka poddtrzymująca serce i oddzielająca je od pozostałych narządów śródpiersia. Prawidłowe osierdzie ma grubość poniżej 4 mm, zazwyczaj 1-2 mm. U osób z ostrym zapaleniem osierdzia w tomografii komputerowej można wykazać pogrubienie osierdzia, chociaż nie jest to cecha jednoznacznie wskazująca na stan zapalny. Przyczynę chorób osierdzia w większości przypadków trudno określić lub jest to niemożliwe (mówi się wówczas o podłożu idiopatycznym). Wykazano jednak związek chorób osierdzia z mikroorganizmami chorobotwórczymi takimi jak wirusy (rzadziej bakterie), z chorobami ogólnoustrojowymi (nowotworowymi, autoimmunologicznymi, tkanki łącznej i metabolicznymi), z niewydolnością nerek (mocznicowe zapalenie osierdzia), stanem po zabiegu kardiochirurgicznym lub zawale mięśnia sercowego lub urazami.
Ostre zapalenie osierdzia w EKG
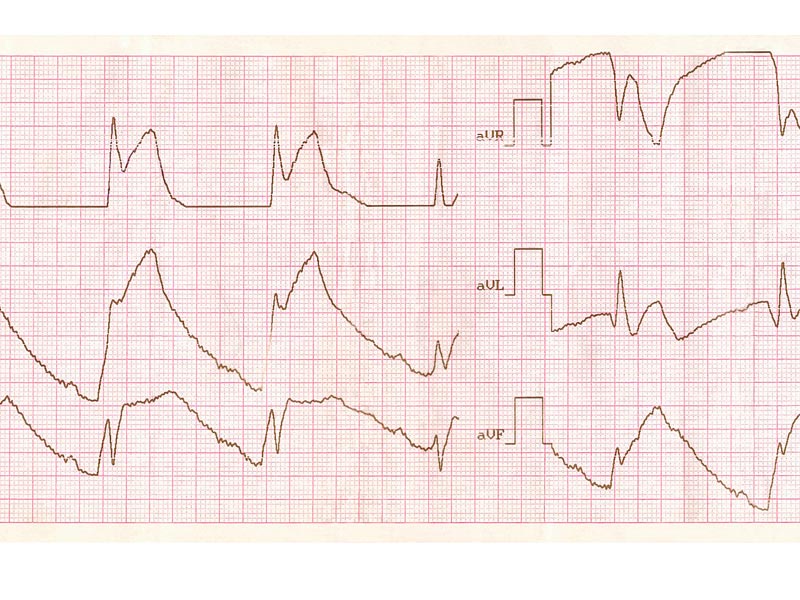
Ostre zapalenie osierdzia w zapisie elektrokardiograficznym w początkowej fazie przejawia się pod postacią wklęsłego uniesienia odcinka ST i poziomego obniżenia odcinka PR (PQ) nieobecnego we wcześniejszych zapisach elektrokardiograficznych. Zmiany te występują w odprowadzeniach znad wielu ścian. Warto przy tym zwrócić uwagę na fazowość zapisu EKG, w zależności od czasu trwania choroby. U 60% chorych można wyróżnić 4 etapy, a pierwszy z nich stwierdza się u ponad 80% pacjentów:
Faza 1 (pierwsze godziny lub dni): w wielu odprowadzeniach występuje uniesienie odcinka ST oraz obniżenie odcinka PQ, a także lustrzane obniżenie odcinka ST w odprowadzeniach aVR i V1, zdarza się też uniesienie odcinka PQ w odprowadzeniu aVR.
Faza 2: Odcinki ST i PQ ulegają normalizacji.
Faza 3: W wielu odprowadzeniach pojawiają się ujemne załamki T.
W fazie 4 zapis EKG może wrócić do normy lub mogą się utrzymać ujemne załamki T.
Ponieważ zmiany w EKG nie występują u wszystkich chorych, badanie to nie wystarcza do ustalenia rozpoznania. Do stwierdzenia ostrego zapalenia osierdzia konieczne jest spełnienie co najmniej 2 z 4 poniższych kryteriów:
- typowy dla zapalenia osierdzia ból w klatce piersiowej, obecny u niemal wszystkich chorych: ostry, kłujący, zlokalizowany w okolicy przedsercowej, nasilający się przy głębokim wdechu, podczas kaszlu czy w pozycji leżącej i zmniejszający się w pozycji siedzącej z pochyleniem do przodu. Rzadko ból może mieć charakter tępy i gniotący.
- tarcie osierdziowe: szmer słyszalny w badaniu stetoskopem, przypominający chrzęst śniegu podczas stąpania po nim
- wyżej wymienione zmiany w EKG
- stwierdzony po raz pierwszy wysięk osierdziowy lub wzrost objętości wysięku obecnego już wcześniej. U pacjentów z podejrzeniem chorób osierdzia zaleca się wykonanie przede wszystkim badania echokardiograficznego (echo serca), ponieważ wyraźnie obrazuje wysięk i zaburzenia czynności komór serca (jeśli występują). Do rozpoznawania zapalenia osierdzia coraz częściej stosuje się tomografię komputerową i rezonans magnetyczny serca.
Tamponada serca w EKG
W przypadku wystąpienia tamponady serca w zapisie EKG obserwowane są następujące zmiany: obniżenie amplitudy zespołów QRS i załamków T, zwykle występuje tachykardia zatokowa, a w agonalnym stadium – bradykardia oraz rozkojarzenie elektromechaniczne. Tamponada objawia się spadkiem ciśnienia tętniczego, dusznością nasilającą się w pozycji leżącej, bólem w klatce piersiowej i zmniejszoną tolerancja wysiłku. Może też dojść do omdlenia i utraty przytomności.
Pozostałe postacie zapalenia osierdzia
Oprócz ostrego zaplenia osierdzia, którego kryteria rozpoznania przedstawiono wyżej, wyróżniamy postać:
- przetrwałą – trwającą bezobjawowo dłużej niż 4-6 tyg., ale krócej niż 3 miesiące
- nawracającą – jest to nawrót zapalenia po wcześniejszym ostrym zapaleniu osierdzia (zazwyczaj następuje w ciągu 18-24 mies. od przebycia ostrego zapalenia osierdzia)
- przewlekłą – trwającą ponad 3 miesiące.
Leczenie zapalenia osierdzia
Nie ma leków zarejestrowanych w terapii zapalenia osierdzia, dlatego leczenie opiera się na stosowaniu preparatów zarejestrowanych w terapii innych chorób (tzw. zastosowanie off-label, poza rejestracją). Ostre zapalenie osierdzia ma tendencję do nawrotów. Nawracające zapalenie osierdzia stanowi jedno z najbardziej skomplikowanych powikłań ostrego zapalenia osierdzia i najczęściej wymaga leczenia w warunkach szpitalnych, które umożliwia poszukiwanie przyczyny choroby, obserwację jej przebiegu oraz reakcji na podawane leki. W przypadku gdy zostanie ustalona przyczyna nawracającego zaplenia osierdzia, należy wdrożyć ukierunkowane na nią leczenie.
Podstawę terapii stanowi podawanie niesteroidowych leków przeciwzapalnych (NLPZ), działających przeciwzapalnie i przeciwbólowo. Lekiem zalecanym w nawracającym zapaleniu osierdzia (i do rozważenia w jego ostrej postaci) jest również kolchicyna. U osób nietolerujących standardowego leczenia NLPZ lub mających przeciwwskazania do jego stosowania, a także w razie niepowodzenia leczenia NLPZ lub kolchicyną stosuje się terapię glikokortykosteroidami. Dopiero gdy terapia glikokortykosteroidowa jest nieskuteczna lub niemożliwa do wdrożenia, stosuje się leki immunosupresyjne (najczęściej azatioprynę oraz metotreksat).
Leczenie zabiegowe w nawracającym zapaleniu osierdzia stosowane jest rzadko. Perikardiocenteza i okienko osierdziowo-opłucnowe (zabiegi mające na celu usunięcie płynu zalegającego w osierdziu) oraz perikardiektomia (częściowe lub całkowite usunięcie worka osierdziowego) niosą ryzyko powikłań, dlatego wykonuje się je tylko u osób z dużą ilością płynu w worku osierdziowym lub w przypadku nieskuteczności farmakoterapii.
Jeżeli dojdzie do tamponady serca, która niesie ze sobą duże ryzyko śmiertelności, odciągnięcie nadmiaru płynu z worka osierdziowego jest konieczne. Wskazaniem do nakłucia osierdzia jest też zawsze podejrzenie bakteryjnego zapalenia osierdzia, służące nie tylko leczeniu, ale i diagnozie. EKG ma kluczowe znaczenie w kardiologii, a aparaty EKG mają tutaj do odegrania znacząca rolę. Te można kupić poprzez sklep medyczny Kredos